URGENCE EN PARODONTOLOGIE
URGENCE EN PARODONTOLOGIE
URGENCE EN PARODONTOLOGIE
Résumé
Le terme « urgence » décrit la survenue d’un phénomène aigu douloureux nécessitant l’établissement d’un diagnostic précis pour la mise en place d’un traitement rapide et adéquat. Ce dernier point est particulièrement important lorsqu’il s’agit d’une urgence parodontale, où l’algie gingivale est souvent associée à des atteintes tissulaires étendues avec un risque d’aggravation élevé. Parmi les maladies parodontales, l’abcès parodontal, les maladies parodontales nécrotiques, la péricoronarite, la mobilité douloureuse, le syndrome du septum et les gingivorragies constituent les motifs de consultation en urgence les plus fréquents. Néanmoins, même si leur prévalence est faible, certaines maladies gingivales non induites par la plaque dentaire sont également caractérisées par une douleur intense, qui, au-delà des répercussions au niveau parodontal, peuvent parfois compromettre considérablement l’état de santé général du patient.
Introduction
Le médecin dentiste est souvent confronté lors de sa pratique quotidienne à de multiples cas d’urgence. En parodontologie, les circonstances les plus fréquentes d’urgence sont :
- Abcès parodontal aigu
- Syndrome de septum
- Gingivorragies
- Mobilité dentaire
- Gingivite ulcéro-nécrotique
- Péricoronarite
- Pulpite à rétro
Quel serait le rôle du praticien face à ces situations ? C’est d’abord soulager la douleur du patient et maîtriser l’infection. Pour cela, un examen clinique rigoureux avec une bonne connaissance des différentes symptomatologies va lui permettre de bien poser son diagnostic et de bien cibler sa thérapeutique.
I. Abcès Parodontal
1. Définition
L’abcès parodontal ou abcès latéral est une infection aiguë localisée et purulente des tissus parodontaux entraînant la destruction de l’attachement des fibres de collagène au cément et la perte d’os alvéolaire. Il est dû à une augmentation locale de la concentration des micro-organismes du biofilm bactérien à l’intérieur des poches parodontales.
2. Étiologies
Plusieurs facteurs peuvent être à l’origine de la formation d’un abcès parodontal. En effet, il s’agit souvent d’une agression mécanique qui a pour effet d’entraîner une impossibilité de drainage de la lésion. Cette agression pourrait être :
- Une obturation de l’extrémité d’une poche
- Une blessure gingivale par une brossette, un cure-dent ou une arête de poisson
- Une détersion insuffisante lors d’un traitement d’une poche parodontale
- Une perforation radiculaire après traitement endodontique ou un traumatisme auquel s’ajoute un facteur microbien local
L’incidence est plus élevée chez les patients diabétiques non contrôlés ; chez eux, les altérations systémiques peuvent avoir une influence significative sur la formation d’abcès parodontaux du fait d’une immunité cellulaire affaiblie, d’une réduction du chimiotactisme des leucocytes et de l’activité bactéricide. Ils présentent aussi des modifications vasculaires et une altération du métabolisme du collagène pouvant augmenter la susceptibilité à la formation d’abcès.
3. Classification des Abcès Parodontaux
Selon leur localisation
- Abcès gingival : Correspond à une tuméfaction douloureuse localisée à la gencive marginale ou à la papille interdentaire. Il résulte souvent d’un traumatisme ou d’un corps étranger forcé sous la gencive.
- Abcès parodontal : Situé dans les tissus adjacents à une poche parodontale, les zones de furcations des molaires, les défauts osseux verticaux. Il est habituellement asymptomatique, caractérisé par un drainage continuel dans la cavité buccale. Un abcès aigu peut devenir chronique lorsqu’une voie de drainage (fistule) se forme. Si la fistule devient obstruée, l’abcès chronique aura alors une exacerbation aiguë (douleur).
Selon leur nombre
- Abcès simple : Lié à des facteurs locaux qui contribuent à la fermeture du drainage d’une poche parodontale.
- Abcès parodontaux multiples : Nécessitent plus qu’une explication locale. On les retrouve chez les patients :
- Avec un diabète non contrôlé
- Déficients médicalement
- Présentant des résorptions radiculaires externes multiples
Formation de l’abcès aigu
Après l’inflammation de la gencive, il se produit un rétrécissement et une obstruction de la poche par la sécrétion de la fibrine interférant avec le drainage de la région infectée. L’accumulation de pus engendre une enflure, puis une extension de l’infection due à la pression du pus dans la poche fermée. Les abcès parodontaux sont rencontrés dans tous les tissus du parodonte, plus fréquemment dans la zone de furcation des molaires.
Microbiologie
Les micro-organismes isolés d’un abcès varient selon :
- Les patients
- Le site d’infection
La flore d’un abcès est similaire à celle des parodontites. Les pathogènes les plus prévalents sont :
- Porphyromonas gingivalis
- Prevotella intermedia
- Fusobacterium nucleatum
On trouve des micro-organismes non bactériens :
- Splénomégalovirus
- Candida albicans
- Les champignons
- Les virus
4. Signes Cliniques et Symptômes
La gencive est rouge, œdémateuse, lisse et brillante ; douloureuse avec une sensibilité à la palpation et à la percussion. Les signes généraux sont instables. La radiographie peut montrer la forme et l’importance de l’alvéolyse, les rapports avec les dents voisines ou les structures avoisinantes et la présence d’une lésion endodontique associée. Le diagnostic différentiel devrait se faire avec l’abcès périapical.
| Symptômes | Signes cliniques |
|---|---|
| Douleur | Gencive rouge, aspect lisse et brillant, tuméfaction, sensible à la palpation |
| Malaise et/ou fièvre | Tuméfaction gingivale |
| Adénopathie | Mobilité dentaire |
| Mauvais goût | Saignement, collection purulente, poche parodontale profonde |
| Percussion positive, test de vitalité pulpaire positif, test de mobilité dentaire positif |
5. Diagnostic Étiologique
| Facteurs déclenchants | Facteurs favorisants |
|---|---|
| Sur un terrain parodontal affaibli : – Exacerbation aiguë d’une lésion parodontale chronique – Après une thérapeutique parodontale – Après antibiothérapie systémique – Abcès parodontal récidivant – Sur une poche parodontale | – L’anatomie de la zone de furcation des molaires – Les concavités radiculaires – Les projections d’émail cervicales – Facteurs iatrogènes – Trauma occlusal – Les habitudes nocives |
| Terrain parodontal sain : – Impaction de corps étrangers – Fracture, fêlure radiculaire – Les déchirures cémentaires | Note : Pour certains patients, la formation d’abcès parodontal peut être le signe révélateur du diabète. |
6. Prise en Charge Thérapeutique
Traitement local
1er temps : Drainage
- Par une incision au point le plus déclive de la fluctuation, ou par une incision intrasulculaire, ou par une sonde parodontale introduite au fond du sulcus pour évacuer le pus, ou par pression digitale.
2ème temps : Débridement
- Le détartrage/surfaçage radiculaire de la lésion à l’aide d’instruments manuels ou de type ultrasonores est de rigueur pour éliminer la plaque, le tartre sous-gingival, ou encore les éléments irritants.
- Si la dent en rapport avec l’abcès parodontal est le site d’une restauration débordante, l’élimination de celle-ci est de règle pour parfaire le traitement.
- Suivi par une irrigation sous-gingivale qui doit être menée en situation d’urgence avec prudence pour éviter toute désamination ou flambée infectieuse, l’utilisation d’ATB reste controversée.
- Cette irrigation se fait avec une solution saline stérile ou antiseptique local : chlorhexidine ou polyvidone iodée.
Antalgiques :
- Palier I : Paracétamol en cas de douleurs faibles à modérées
- Palier II : Opioïdes faibles (codéine) en cas de douleurs modérées à sévères
Antibiotiques : Indiqués en présence de :
- Manifestations systémiques
- Patients immunodéprimés
- Haut risque d’endocardite infectieuse
- Adénopathies et fièvre qui ne cèdent pas
| Modalité de prescription | 1ère intention | 2ème intention |
|---|---|---|
| Amoxicilline : 2g/jour en deux prises pendant 7 jours | Amoxicilline-Acide clavulanique : 2g à 3g/jour en deux ou trois prises pendant 7 jours | |
| Azithromycine : 500mg/jour en une prise pendant 3 jours | Amoxicilline, 2g/jour en deux prises et métronidazole, 1500mg/jour en deux ou trois prises pendant 7 jours | |
| Clindamycine : 1200mg/jour en deux prises pendant 7 jours |
Il doit être symptomatique et étiologique. L’utilisation d’antibiotiques par voie systémique est souvent sujette à controverses. Certains auteurs excluent l’utilisation d’antibiotiques par voie générale sauf en cas d’affection systémique associée. Tenenbaum (1996) recommande l’antibiothérapie en cas de signes généraux accompagnant le tableau clinique ou en cas de patient à risque (cardiaque, diabétique). Alors que Galego (1995) préconiseස
7. Maintenance Parodontale
Phase clé qui fait partie intégrante du traitement parodontal. Absolument nécessaire pour pérenniser les résultats obtenus.
8. Complications et Échecs
Si on est devant un abcès parodontal à caractère récidivant avec mobilité terminale, l’extraction s’impose. Elle doit être réalisée en urgence afin de prévenir l’extension de l’alvéolyse aux dents adjacentes. Lorsque le traitement d’un abcès parodontal n’intervient pas assez rapidement, l’extension aux parties molles et le développement d’une cellulite infectieuse peuvent survenir, dans ce cas, une mono-ATB est nécessaire. Une dissémination de l’infection lors du traitement peut donner :
- Actinomycose pulmonaire
- Abcès cérébral
- Infection de l’arthroplastie du genou
- Cellulite orbitaire
En l’absence de traitement, on a observé une fasciite nécrosante cervicale.
II. Gingivite Ulcéro-Nécrotique
1. Définition
La gingivite ulcéro-nécrotique (GUN), également appelée :
- Maladie de Vincent
- Gingivite ulcéro-membraneuse
- Gingivite fusospirillaire
- Angine pseudo-membraneuse
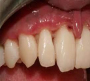
Est une atteinte inflammatoire aiguë des papilles interdentaires qui peut s’étendre à la gencive marginale et attachée, de même qu’aux autres zones de la muqueuse buccale. Elle évolue vers l’ulcération puis la nécrose de toute la gencive marginale. Non traitée, elle peut se transformer en parodontite ulcéro-nécrotique.
2. Signes Cliniques
Gingivorragies : La gingivorragie spontanée ou provoquée (par pression légère ou par brossage) est le signe le plus courant des gingivites inflammatoires, qui fait l’objet de la gêne la plus fréquemment exprimée par les patients.
Douleur : Les lésions de la GUN sont extrêmement sensibles au toucher. Le patient se plaint d’une douleur qu’il qualifie d’irradiée. Elle est intensifiée par l’absorption d’aliments épicés ou chauds et elle rend la mastication difficile.
Triade caractéristique des symptômes de GUN :
- La localisation interproximale des lésions
- Les papilles émoussées ou cratériformes
- L’absence de suppuration
3. Étiologies
Facteurs déclenchants
Il est prouvé que la maladie est la conséquence de facteurs bactériens, généraux et psychologiques. La flore bactérienne est prédominée par des fusobactéries, des spirochètes et des Bacteroides intermedius, qui semblent être les micro-organismes prédominants. Certains auteurs ont également impliqué des étiologies virales dans la GUN : notamment le cytomégalovirus et le virus du SIDA, surtout dans les GUN récidivantes qui peuvent évoluer vers la parodontite ulcéro-nécrotique (PUN) dans les cas les plus compliqués. De plus, la mauvaise hygiène bucco-dentaire est souvent responsable de l’aggravation et de la progression des lésions.
Facteurs favorisants
- Inflammation gingivale : 90 % des GUN débutaient par une simple gingivite marginale
- Tabac : 98 % des patients ayant une GUN étaient fumeurs
- Stress : Une incidence plus importante de la maladie chez les militaires, les étudiants et les professionnels à haute fonction de responsabilités
- Des auteurs ont observé un niveau élevé d’hydroxy-corticostéroïdes chez les patients présentant une GUN
- Une incidence élevée de GUN chez des patients à risque d’être contaminés par le virus HIV
4. Signes Cliniques
Signes locaux
La gencive, rouge vif, est recouverte de pseudomembranes, sous forme d’un enduit blanc grisâtre, bordée d’un érythème linéaire.
- L’aspect décapité des papilles est souvent révélateur de la maladie
- Les douleurs sont plus ou moins intenses selon l’étendue de la lésion
- Les gingivorragies sont spontanées ou provoquées
- L’halitose est aussi rapportée
Signes régionaux et généraux
Fièvre, malaise variables, céphalées, anorexie, signes locorégionaux : adénopathies sous-maxillaires.
5. Traitement
Voie locale
Après anesthésie de contact :
- Écouvillonner à l’aide d’eau oxygénée avec douceur les zones atteintes, la pseudomembrane et les débris superficiels seront ainsi détachés
- Commencer un détartrage très superficiel aux ultrasons
- 7 jours après, les symptômes aigus s’atténuent, l’élimination des dépôts tartriques et un surfaçage radiculaire doux pourront être pratiqués
Conseils au patient :
- Éviter le tabac, l’alcool, les épices
- Faire des rinçages de bouche avec une solution d’eau oxygénée à 3 % et d’eau chaude toutes les 2 heures et/ou bains de bouche de chlorhexidine à 0,2 %
- Prescrire un traitement systématique de soutien (vitamines B et C)
Tout rentre dans l’ordre, mais la gingivite ulcéro-nécrotique a tendance à récidiver. À force, on peut avoir une atteinte des septas osseux et la création d’une gencive en balcon ; ceci amène à faire une chirurgie plastique parodontale.
Voie générale
Prescrire les macrolides qui donnent les meilleurs résultats : érythromycine, métronidazole. D’antalgiques pour soulager la douleur du patient, et d’antiseptiques en bain de bouche. Si la gingivite ulcéro-nécrotique est due à la poussée des dents de sagesse, on l’extrait une semaine après la phase aiguë.
III. Syndrome du Septum
1. Étiologie
- Défaut de point de contact
- Dents en malposition
- Caries proximales et destruction coronaire
- Usure des reliefs occlusaux par transformation des convexités occlusales et des crêtes marginales en facettes obliques ou par usure cuspidienne oblique qui ouvrent l’espace interdentaire lors des mouvements mandibulaires
Tous ces défauts de point de contact provoquent une rétention alimentaire. Ce tassement alimentaire a d’abord une action mécanique entraînant la destruction de l’attache épithéliale et favorise secondairement la prolifération bactérienne. L’épithélium de jonction migre apicalement et l’inflammation se propage dans l’os alvéolaire.
Le type de lésion osseuse dépend du septum : à septum large correspond une lyse osseuse en cratère, à septum étroit, une lyse osseuse horizontale.
2. Signes Cliniques
- Sensation de compression
- Mauvais goût, halène odeur nauséabonde
- Douleur à la mastication entretenue par la rétention alimentaire
- Desmodontite sur les deux dents contiguës au tassement alimentaire
- Inflammation gingivale et œdème
Le signe pathognomonique du syndrome du septum est la pression digitale de la papille interdentaire qui provoque une douleur plus ou moins intense, différente de la réponse d’un septum sain.
3. Traitement
Doit être étiologique et peut nécessiter en urgence :
- La suppression d’une obturation ou d’un fragment d’obturation ayant basculé dans l’espace interdentaire
- L’exérèse d’un corps étranger logé dans cet espace
- Le meulage (coronoplastie) d’une cuspide plongeante ouvrant un point de contact soumis à l’impact alimentaire
- Curetage parodontal de la région interdentaire après écouvillonnage à l’eau oxygénée 10 volumes ou chlorhexidine
- Éliminer avec douceur les impactions sous anesthésie locale
- Mèches de coton imbibées d’eugénol placées dans l’espace interdentaire, à enlever 6 heures après
- Prescription en cas de signes généraux d’antibiotique et d’analgésique et vérifier la non-présence d’un séquestre osseux
IV. Péricoronarite
1. Étiologie
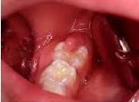
L’accumulation de la plaque bactérienne sous le capuchon muqueux génère souvent une inflammation et un œdème, ce qui est à l’origine d’un traumatisme mécanique du capuchon par la dent antagoniste.
2. Signes Cliniques
- Tuméfaction et rougeur du capuchon muqueux avec parfois une suppuration
- Plage douloureuse et sensible autour du capuchon
- Limitation de la mobilité mandibulaire
- Haleine fétide ou halitose
- Mauvais goût
- Douleur pouvant irradier vers l’oreille et la gorge
- Adénopathie
- Altération de l’état général : fièvre
3. Traitement
Étiologique
Sous anesthésie de contact, nettoyer le plus possible à l’aide d’un coton imbibé d’eau oxygénée à 30 volumes sous le capuchon muqueux, et prescrire des bains d’eau tiède et analgésiques comme pour la GUN. S’il s’agit d’un abcès muqueux sous le capuchon, inciser pour drainer et recommander au patient une hygiène buccale stricte. Après refroidissement de la lésion, procéder à l’excision du capuchon muqueux ou éventuellement à l’extraction de la dent si son éruption est jugée impossible.
Symptomatique
L’antibiothérapie est indiquée si l’état général est altéré ou s’il y a une extension régionale des signes inflammatoires. Des antiseptiques en bain de bouche et des antalgiques en cas de douleur.
V. Mobilité Dentaire
1. Étiologies
Hormis le retrait parodontal, la mobilité peut être due à :
- Une surcharge occlusale
- Un traumatisme
- Une infection périapicale
- Un processus tumoral
2. Signes Cliniques
La mobilité est souvent classée en plusieurs degrés, selon la classification choisie (Cours d’épidémiologie).
3. Traitement
Le traitement consiste souvent en la réalisation de contention associée parfois à un meulage sélectif qui permettrait une élimination de la surcharge occlusale. La contention est indiquée en urgence en cas d’inconfort du patient, d’une fonction masticatrice perturbée ou en prévention d’extrusion des dents ou en cas de mobilité résiduelle postopératoire.
La contention doit respecter certains principes mécaniques biologiques. Elle doit permettre un bon contrôle de plaque bactérienne et les différentes
Voici une sélection de livres:
- Guide pratique de chirurgie parodontale Broché – 19 octobre 2011
- Parodontologie Broché – 19 septembre 1996
- MEDECINE ORALE ET CHIRURGIE ORALE PARODONTOLOGIE
- Parodontologie: Le contrôle du facteur bactérien par le practicien et par le patient
- Parodontologie clinique: Dentisterie implantaire, traitements et santé
- Parodontologie & Dentisterie implantaire : Volume 1
- Endodontie, prothese et parodontologie
- La parodontologie tout simplement Broché – Grand livre, 1 juillet 2020
- Parodontologie Relié – 1 novembre 2005

Leave a Reply