Dentisterie Communautaire (Objectifs et Méthodes)
Dentisterie Communautaire (Objectifs et Méthodes)
Définition
La santé dentaire communautaire
La santé communautaire se consacre au développement et à la gestion des programmes communautaires de santé dentaire publique.
La santé bucco-dentaire
Selon l’Organisation Mondiale de la Santé (OMS), la santé bucco-dentaire se définit comme la santé de la cavité buccale, incluant la denture et les structures et tissus qui la soutiennent. Elle est caractérisée par l’absence de toute maladie et le fonctionnement optimal de la bouche et de ses tissus, qui sont sources de fierté pour ceux qui en bénéficient. La santé bucco-dentaire ne se limite pas à des dents saines : elle est intégrale à l’état de santé général et essentielle au bien-être. Être en bonne santé bucco-dentaire signifie ne pas souffrir de douleurs orofaciales chroniques, de cancer de la cavité buccale ou du pharynx, d’anomalies congénitales comme le bec-de-lièvre ou la fente palatine, ni d’autres maladies ou troubles affectant les tissus buccaux, dentaires et maxillo-faciaux, regroupés sous le terme de complexe maxillo-facial.
Les affections bucco-dentaires
Ce sont les maladies ou troubles des tissus buccaux, dentaires, de la gorge et du complexe maxillo-facial. Les caries dentaires et les parodontopathies sont les affections bucco-dentaires les plus courantes.
Les ressources de la santé bucco-dentaire
Les ressources incluent les professionnels de la santé bucco-dentaire (chirurgiens-dentistes, techniciens supérieurs en odontologie, techniciens de laboratoire de prothèses dentaires, agents sanitaires odontologiques), les infrastructures et équipements dentaires, ainsi que les ressources financières allouées à la santé bucco-dentaire.
Les activités des services dentaires
Ce sont les prestations du personnel des services dentaires, qui peuvent être préventives (éducation et sensibilisation contre les affections bucco-dentaires) ou curatives (obturations, détartrages, etc.).
L’accès aux soins bucco-dentaires
L’accès aux soins bucco-dentaires désigne la possibilité de bénéficier de ces soins lorsque nécessaire. Cet accès est souvent limité pour les populations démunies.
L’organisation de la lutte contre les affections bucco-dentaires
Elle consiste en des actions visant à combattre les affections bucco-dentaires.
Objectifs
La dentisterie communautaire regroupe les interventions visant à maintenir une bonne santé bucco-dentaire ou à empêcher la progression des maladies. Elle individualise les actions préventives en trois stades : primaire, secondaire et tertiaire, avec trois objectifs principaux :
- La promotion de la santé : Processus permettant aux populations de mieux contrôler et améliorer leur santé.
- La protection de la santé : Mise en place d’une organisation préventive relevant principalement de l’éducation, orchestrée par les pouvoirs publics plutôt que par la médecine dentaire individuelle.
- La restauration de la santé : Mise en œuvre de programmes de santé pour les populations, nécessitant l’intervention de la triade : professionnels médicaux, patients et pouvoirs publics. Les solutions dépendent des capacités économiques et financières nationales.
Concept de la dentisterie communautaire ou préventive
Selon l’American Dental Association (ADA), la dentisterie communautaire est la science et l’art de prévenir et contrôler les affections bucco-dentaires, et de promouvoir la santé dentaire par des efforts communautaires organisés. Elle sert la communauté plutôt que l’individu.
Selon le glossaire médical, la santé dentaire communautaire se focalise sur le diagnostic, la prévention et le contrôle des problèmes bucco-dentaires, ainsi que sur la promotion de la santé bucco-dentaire via des actions concertées, utilisant la recherche, l’éducation et les programmes de santé dentaire.
Pratique de la santé communautaire
La santé communautaire intervient lorsqu’un problème touche suffisamment d’individus, nécessitant une solution collective plutôt qu’individuelle. Exemples : vaccination des voyageurs, fluoration de l’eau.
| Approche clinique (un patient) | Approche communautaire (une population) |
|---|---|
| Motif principal | Besoins, demandes de la population |
| Examen clinique | Enquête et surveillance épidémiologique |
| Diagnostic | Analyse des résultats |
| Plan de traitement | Planification de programmes de santé |
| Traitement | Gestion et supervision des programmes |
| Évolution | Évaluation triple (moyens, prestations, résultats) |
Méthodes d’action du dentiste en santé communautaire
Éducation dentaire et participation communautaire
- Sensibilisation de la population via les pouvoirs publics, familles, écoles et collectivités.
- Programmes de soins ciblés pour les groupes à risque : enfants, femmes enceintes, personnes âgées, sujets avec troubles psychologiques.
- Volonté politique pour des mesures comme la fluoration de l’eau.
Stratégie de l’OMS
L’OMS met l’accent sur :
- Des politiques mondiales de promotion de la santé bucco-dentaire et de prévention.
- La conception de projets communautaires pour les populations défavorisées.
- La mise en œuvre de programmes de fluoration efficaces.
- La sensibilisation aux facteurs de risque communs aux affections bucco-dentaires et autres maladies chroniques.
- Un soutien technique pour renforcer les systèmes de santé bucco-dentaire intégrés à la santé publique.
Niveaux de prévention
| Prévention Primaire | Prévention Secondaire | Prévention Tertiaire |
|---|---|---|
| Promotion de la santé : conseils d’hygiène buccale et alimentaire. Protection collective : fluoration de l’eau. Protection individuelle : brossage, consultations préventives. Protection spécifique : prévention des accidents sportifs. | Diagnostic précoce : dépistage et examens périodiques. Traitements précoces : stabilisation rapide des infections. Traitements orthodontiques : correction des malpositions. | Limitation des dommages et réhabilitation : restauration de l’harmonie, de l’esthétique et de la fonction. |
Différences avec la pratique privée
- Rémunération.
- Travail en équipe multidisciplinaire (santé, éducation, sport, associations, médias).
- Gratuité ou coût symbolique.
- Résultats à long terme, touchant un grand nombre d’individus.
Outils de la dentisterie communautaire
- Épidémiologie et biostatistique.
- Promotion de la santé et éducation sanitaire.
- Planification et programmation.
- Méthodes évaluatives (évaluation des changements de comportement).
- Méthodologie de recherche.
- Communication (Information, Éducation, Communication).
- Gestion financière.
Conclusion
La dentisterie communautaire est la meilleure approche pour les problèmes de santé bucco-dentaire et leur prévention. Le dentiste joue un rôle clé en tant que planificateur, éducateur et dispensateur de soins de haute technologie. Il considère le patient comme un être humain, membre d’une communauté, dans un espace particulier, qu’il faut protéger et dont il faut élever le niveau de santé.
Fluor : Source et Utilisation
Introduction
Le fluor est un agent essentiel dans la prévention des caries, mais ses modalités d’administration suscitent des débats en raison des données expérimentales, cliniques et épidémiologiques disponibles.
Fluoro-prévention
Le fluor agit par reminéralisation, modifie la structure dentaire pour la rendre moins soluble, et réduit le métabolisme bactérien, diminuant ainsi la production d’acide et la déminéralisation.
Définitions
Le fluor
Substance minérale qui se fixe sur les os et les dents, augmentant leur dureté.
Le fluorure
Composé binaire du fluor avec un autre élément, utilisé dans les produits cariostatiques (fluorures de sodium, calcium, étain, ammonium, amines).
Mode d’action du fluor
Il agit différemment en phase pré-éruptive (formation des tissus dentaires) et post-éruptive (exposition au milieu buccal).
Phase pré-éruptive
- Améloblastes : Les fluorures influencent le métabolisme cellulaire des améloblastes, responsables de la formation de l’émail. Ils agissent sur la sécrétion, la réabsorption matricielle et la minéralisation, intégrant le fluor dans l’hydroxyapatite.
- Odontoblastes : Les fluorures affectent le métabolisme des odontoblastes (formation de la dentine). À forte dose, ils peuvent causer une fluorose.
Phase post-éruptive
- L’émail immature post-éruption est poreux et cariosusceptible. Une maturation précoce (2 ans) alterne déminéralisations et reminéralisations, rendant l’émail plus résistant.
- Les fluorures topiques réguliers chargent la salive, la plaque dentaire et les muqueuses en ions fluorures, formant un réservoir.
- Effets : limitation de la déminéralisation, favorisation de la reminéralisation, formation de cristaux d’hydroxyapatite fluorée plus résistants, et précipitation de microcristaux de fluorure de calcium (CaF2) libérant des ions fluorures en milieu acide.
- Les fluorures inhibent le métabolisme bactérien (énolase, pompe à protons), réduisant la tolérance des bactéries cariogènes à l’acidité.
L’efficacité carioprotectrice est maximale avec des apports faibles mais réguliers de fluorures dans la cavité buccale.
Sources d’apport en fluor
L’eau de boisson
- Eaux de distribution : Teneur maximale autorisée de 1,5 mg/L. En France, la fluoration de l’eau n’est pas pratiquée (avis CSHPF, 1985). Certains pays (États-Unis, Canada, Australie) supplémentent l’eau à 0,6-1,1 mg/L, avec un risque de fluorose à considérer.
- Eaux minérales embouteillées : Teneur variable (0,1 à 9 mg/L), limite réglementaire de 5 mg/L. Pour les nourrissons, limite à 0,5 mg/L sans supplémentation, 0,3 mg/L avec supplémentation. Étiquetage obligatoire pour teneurs >1 mg/L ou >1,5 mg/L.
- Eaux de source : Teneur variable, limite de 1,5 mg/L, mêmes obligations d’étiquetage.
L’alimentation
- Sel fluoré : Supplémenté à 250 mg/kg de fluorures (fluorure de potassium). Autorisé dans les cantines scolaires depuis 1993, mais non autorisé dans l’industrie agroalimentaire en France. Apport moyen de 0,25 mg/j pour les enfants après 2 ans.
- Autres aliments : Poissons de mer (1-3 mg/100g), thé (0,5-1,5 mg/L).
Les produits de santé
- Topiques :
- Faible teneur (<1500 ppm) : dentifrices, bains de bouche (cosmétiques, vente libre).
- Forte teneur (>1500 ppm) : dentifrices, gels, vernis (médicaments, AMM).
- Usage professionnel : vernis, laques, scellements des sillons, matériaux de restauration (amalgames fluorés, ciments verre ionomère).
- Systémique : Comprimés, gouttes buvables (médicaments, AMM).
| Produit de santé | Statut | Voie d’administration |
|---|---|---|
| Comprimés, gouttes | Médicament (AMM) | Systémique |
| Dentifrices (<1500 ppm) | Cosmétique | Topique |
| Dentifrices (>1500 ppm) | Médicament (AMM) | Topique |
| Bains de bouche | Cosmétique (sauf Fluocari® bifluoré, AMM) | Topique |
| Gommes à mâcher | Fluogum® (AMM) | Topique |
| Vernis fluorés | Dispositif médical (CE) ou Médicament (AMM) | Topique professionnel |
| Gels fluorés (<1500 ppm) | Cosmétique | Topique |
| Gels fluorés (>1500 ppm) | Médicament (AMM) | Topique professionnel |
Risques liés à un apport excessif en fluor
Fluorose dentaire
- Résulte d’un surdosage prolongé pendant la minéralisation des dents, perturbant la formation de l’émail (tissu fluorotique poreux).
- Conséquences : colorations (taches blanches à nappes brunes), selon la dose, le moment d’exposition, la durée et la variabilité interindividuelle.
- Dose maximale recommandée (OMS) : 0,05 mg/j/kg de poids corporel, sans dépasser 1 mg/j.
Indications selon le risque carieux
Enfant à risque carieux élevé
| Âge | Mesures |
|---|---|
| 0-6 mois | Topique : sans objet Systémique : non fondé |
| 6 mois-3 ans | Topique : brossage 2x/jour avec dentifrice ≤500 ppm par un adulte Systémique : comprimés/gouttes (0,05 mg/j/kg, max 1 mg/j) |
| 3-6 ans | Topique : brossage 2x/jour avec dentifrice 500 ppm (ou 1000 ppm si l’enfant sait cracher) Systémique : comprimés (0,05 mg/j/kg, max 1 mg/j) |
| >6 ans | Topique : brossage 3x/jour avec dentifrice 1000-1500 ppm, bain de bouche fluoré possible Systémique : comprimés (max 1 mg/j) |
- Évaluation biannuelle par un odontologiste.
- Thérapeutiques topiques complémentaires (vernis, gels) par un chirurgien-dentiste.
Enfant à faible risque carieux
| Âge | Mesures |
|---|---|
| 0-6 mois | Topique : sans objet Systémique : non fondé |
| 6 mois-3 ans | Topique : brossage 1x/jour avec dentifrice ≤500 ppm par un adulte |
| 3-6 ans | Topique : brossage 2x/jour avec dentifrice 500 ppm (ou 1000 ppm si l’enfant sait cracher) |
| >6 ans | Topique : brossage 3x/jour avec dentifrice 1000-1500 ppm |
- Évaluation annuelle par un odontologiste.
Promotion de la Prévention Bucco-Dentaire ou Méthodes de Protection Sanitaire et Sociale
Introduction
Depuis l’indépendance, les efforts des pouvoirs publics algériens pour la santé bucco-dentaire se sont concentrés sur la formation de chirurgiens-dentistes et la création de centres curatifs. Face à l’échec de cette approche, une orientation vers l’odontologie préventive s’impose. Globalement, aucun système de santé, quel que soit le niveau socio-économique, ne peut résoudre les problèmes bucco-dentaires sans programme de prévention.
Contexte
Combattre la carie est une priorité nationale, intégrée dans le programme national de santé scolaire via un sous-programme de santé bucco-dentaire axé sur la promotion du brossage des dents.
Motivations pour un programme de prévention en milieu scolaire
Situation actuelle
- Ampleur du problème (1994-2000) :
- La carie dentaire est la pathologie la plus fréquente en milieu scolaire (prévalence de 37-40 %, sous-estimée).
- Enquête de 1995 (Alger) : prévalence carieuse de 96,15 % (garçons) et 91,66 % (filles).
- Enquête nationale (6000 élèves, 6-8 ans) : prévalence carieuse de 67 %.
- Prise en charge limitée : seulement 20-22 % des enfants orientés pour soins sont traités.
- Absence de stratégie nationale contre les pathologies bucco-dentaires.
Problématique
- Morbidité carieuse importante.
- Mauvaises habitudes alimentaires.
- Mauvaise hygiène bucco-dentaire.
- Manque d’information sur l’importance de la santé bucco-dentaire.
- Soins curatifs rares, tardifs, coûteux et douloureux.
Pathologies bucco-dentaires courantes
- Carie dentaire.
- Gingivopathie.
Programmes prophylactiques
Le fluor
- Efficacité reconnue, mais son usage systémique nécessite un bilan fluoré (eau, alimentation).
- Programmes de fluoration locaux/régionaux basés sur des données épidémiologiques.
- Réglementation stricte, exclusion des zones à risque de fluorose.
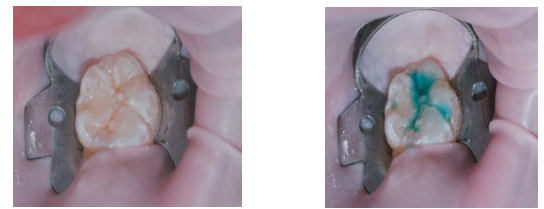
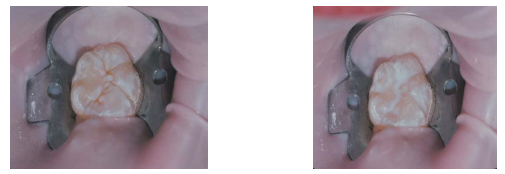
Les sealants (scellement préventif des sillons)
- Protègent les surfaces occlusales vulnérables.
- Définition : Scellement des zones de coalescence imparfaite de l’émail, exposant parfois la dentine.
- Types de fissures : U, V, I, IK, Y inversé, niches bactériennes difficiles à nettoyer.
- Indications :
- Prévention des caries sur dents à risque (RCI élevé/modéré).
- Traitement des lésions carieuses initiales limitées à l’émail.
- Principalement pour les molaires permanentes, mais applicable à toute dent avec sillons anfractueux.
- Contre-indications : caries atteignant la dentine (traitement par résine composite ou amalgame).
- Matériaux : résines méthacrylates, compomères, verres ionomères (auto ou photopolymérisables).
- Protocole :
- Isolation de la dent (digue).
- Nettoyage des fissures (brosse, pierre ponce).
- Rinçage (15 secondes).
- Séchage (émail blanc de givre).
- Application d’un agent asséchant/adhésif.
- Photopolymérisation.
- Vérification des défauts, ajout si nécessaire.
- Vérification et ajustement de l’articulé.
- Réexamen lors des rappels.
L’hygiène bucco-dentaire
- Partie intégrante de l’hygiène corporelle, visant à induire un comportement sain via un brossage correct et régulier.
L’hygiène alimentaire
- Correction des mauvaises habitudes alimentaires, promotion d’une alimentation équilibrée, évitant les aliments cariogènes.
Le dépistage précoce
- Détection des caries de premier degré par le chirurgien-dentiste, permettant un traitement indolore et économique.
- Programme recommandé : éducation sanitaire (hygiène bucco-dentaire, alimentaire, dépistage précoce), réalisable et fondamental.
Objectifs
Promotion de la santé bucco-dentaire
- Réduire la prévalence carieuse de 20-25 % en 5 ans chez les enfants scolarisés.
- Réduire la prévalence parodontale de 50 % en 2 ans.
Éducation sanitaire
L’enfant doit :
- Comprendre l’importance d’une dentition saine et les facteurs déclenchants des caries et parodontopathies.
- Se brosser les dents correctement au moins 2x/jour.
- Corriger ses habitudes alimentaires, notamment vis-à-vis des glucides.
- Traiter les caries et gingivites dès leur apparition.
Stratégie
- Prévention primaire : Programme d’éducation sanitaire pour promouvoir le brossage et l’hygiène alimentaire.
- Prévention secondaire : Soins des caries de 1er et 2nd degré, surveillance de la dent de 6 ans.
Prévention primaire
- Vise à éviter l’apparition des maladies.
- Élimination de la plaque dentaire par brossage pour prévenir la gingivite.
- Réduction de 50-90 % des caries par des mesures prophylactiques combinées.
Prévention secondaire
- Interception des caries et gingivites dès leur apparition.
- Traitements conservateurs (caries de 1er et 2nd degré) par un chirurgien-dentiste.
Moyens
Moyens humains
- Comité national de planification et suivi.
- Médecins-dentistes de santé publique/scolaire.
- Personnel de l’éducation nationale.
- Associations de parents d’élèves.
- Collectivités locales.
Moyens matériels
- Infrastructures : écoles, unités de dépistage et soins (U.D.S.).
- Équipements dentaires.
- Produits consommables (traitements conservateurs).
- Brosses à dents, dentifrices, révélateurs de plaque.
- Supports didactiques : affiches, dépliants, maxillaires géants, matériel audiovisuel.
- Documents : fiches de santé bucco-dentaire, fiches de liaison, registres, fiches d’évaluation.
Dentisterie Communautaire (Objectifs et Méthodes)
Voici une sélection de livres:
Parodontologie Relié – 1 novembre 2005
Guide pratique de chirurgie parodontale Broché – 19 octobre 2011
Parodontologie Broché – 19 septembre 1996
MEDECINE ORALE ET CHIRURGIE ORALE PARODONTOLOGIE
Parodontologie: Le contrôle du facteur bactérien par le practicien et par le patient
Parodontologie clinique: Dentisterie implantaire, traitements et santé
Parodontologie & Dentisterie implantaire : Volume 1
Endodontie, prothese et parodontologie
La parodontologie tout simplement Broché – Grand livre, 1 juillet 2020

[…] de climatisation pour la ventilation et le contrôle de la […]