Dysfonctionnement de l’appareil manducateur – Occlusodontie
Cinématique mandibulaire
La cinématique de la mandibule est particulièrement complexe et difficile à explorer dans sa globalité. L’articulation temporo-mandibulaire (ATM) a pour originalité de permettre des mouvements mandibulaires dans toutes les directions de l’espace. Ces mouvements peuvent être décomposés en mouvements plus simples, appelés mouvements élémentaires. Il est possible d’associer ces deux types de mouvements élémentaires pour former des mouvements combinés et des mouvements fonctionnels complexes.
Définitions du Dysfonctionnement de l’appareil manducateur (DAM)
Généralités
Les synonymes de cette pathologie sont nombreux et attestent de l’incertitude étiopathogénique. C’est pourquoi il est difficile de trouver une définition correcte satisfaisante pour tous.
Définition selon Barale et al. (2001)
Un dysfonctionnement est l’expression de la perturbation des activités fonctionnelles pouvant conduire à des comportements adaptatifs. Une altération, une réduction et une impotence fonctionnelle se traduisent respectivement par des dysfonctionnements légers, modérés et sévères. Le DAM se définit comme “l’expression symptomatique d’une myoarthropathie (anomalie musculo-squelettique) de l’appareil manducateur”.
Définition complémentaire
Ce terme de DAM englobe des anomalies anatomiques, histologiques et fonctionnelles se produisant à l’intérieur des systèmes musculaires et/ou ostéoarticulaires de l’appareil manducateur. Il s’accompagne de signes et symptômes variés mais on retrouve souvent les mêmes : bruits articulaires, algies, dyskinésies ou gênes fonctionnelles.
Définition selon Lekraya (2012)
Un DAM correspond à une « modification de l’intégrité anatomique et/ou physiologique des différentes structures constituant l’ATM, caractérisée par des signes cliniques divers et variés résultant :
- D’une incoordination dans le fonctionnement habituellement solidaire et interdépendant des différents groupes musculaires lors de la cinétique mandibulaire.
- D’un positionnement incorrect des condyles et de leur disque dans leur fosse mandibulaire respective. »
Définition selon Landousy (2011)
Landousy propose une définition simplifiée en qualifiant le DAM comme « une atteinte mécanique des ATM, d’étiologie multifactorielle, pouvant se manifester localement ou à distance de celles-ci ».
Historique
Avant 1934
Les premières recherches concernant l’ATM ont eu lieu en 1748 par Ferrein. Balkwill (1866) consacra ses études à l’anatomie de l’appareil manducateur, puis ensuite Annadale (1887). Frey (1902), Gysi (1912), Prentiss (1918) et Wright (1920) ont tenté d’établir des relations entre les rapports dento-dentaires et l’ATM.
Après 1934
En 1934, J.-B. Costen, médecin oto-rhino-laryngologiste, découvre une relation entre des perturbations de l’ATM et des troubles concernant les sinus et les oreilles (syndrome de Costen). Dans les années 1940, la prise en charge des troubles temporo-mandibulaires repose essentiellement sur un traitement occlusal. En 1951, Sicher publie le premier ouvrage sur l’ATM. En 1952, Travell parle de « myofacial syndrome » et en 1953, Ackermann publie un ouvrage sur « le mécanisme des mâchoires ».
En 1956, Schwartz définit le « temporo-mandibular joint pain-dysfunction syndrome » (Syndrome Algo-Dysfonctionnel ou SAD). Dans les années 1960, Laskin évoque une théorie psychophysiologique. Dans les années 1970, des myologistes, fonctionnalistes, gnathologistes et autres spécialistes (Wilkes, Farrar, P.K. Thomas, Clayton, Travell, Ramfjord, Dawson, Krogh Poulsen, Gelb, pour ne citer qu’eux) développent des propositions diagnostiques et thérapeutiques.
Pendant ce temps en France, Hosse et Rigolet (1971) dérivent le syndrome DCRS (Douleurs, Craquements, Ressauts et Subluxations). Ce terme sera assez vite abandonné. Au même moment, Rozenewée propose de regrouper les troubles temporo-mandibulaires, musculaires et articulaires sous le terme de Syndrome Algo-Dysfonctionnel de l’Appareil Manducateur : SADAM.
Pour remplacer le terme de SADAM, certains auteurs ont opté pour la dénomination de Cranio-Mandibular Disorders, que l’on peut traduire par Dysfonctions Cranio-Mandibulaires (DCM). L’influence des auteurs anglophones a permis au terme DCM d’être utilisé au même titre que DAM. À noter que le terme de DAM (Dysfonctionnement de l’Appareil Manducateur) est également utilisé car le phénomène algique n’est pas toujours présent.
Épidémiologie des DAM
Généralités
Malgré l’abondance d’études, l’incidence des DAM reste difficilement appréciable en raison de l’absence de consensus clair concernant les critères diagnostiques.
Population générale
La prévalence des signes et symptômes des DAM est relativement élevée, dépassant en moyenne 50 % de la population générale. Selon Bonjardin et al. (2009), 50 % de la population générale présente au moins un signe de DAM. Selon Pedronil et al. (2003), cités par Robin et Carpentier (2006), 68 %, et la prévalence passe à 75 % dans l’étude de Nassif et Talic (2001). Le bruit ou la déviation à l’ouverture buccale représente 30 à 50 % de ces possibles signes, la limitation d’ouverture buccale ne représente que 4 à 10 %.
Malgré la prévalence importante de cette pathologie, les besoins de recourir à un traitement restent modestes. En effet, toujours d’après ces mêmes études, 7 % seulement des patients nécessiteraient un traitement.
Selon l’âge
Les DAM touchent toutes les tranches d’âge de la vie avec cependant des particularités. Selon Bonjardin et al. (2003) et Corvo et al. (2003), cités par Robin et Carpentier (2006), un tiers des enfants (en denture lactéale) présente des signes ou symptômes de DAM, à savoir bruxisme, douleur de l’ATM ou bruit articulaire.
D’après une étude de Toure et coll. (2005), citée par Robin et Carpentier (2006), plus de la moitié des personnes de plus de 75 ans présentent des signes de dégénérescence des surfaces articulaires. Les symptômes sont majoritairement les douleurs et les bruits articulaires.
Une étude de Macfarlane et al. (2009) montre que sur une population de 1018 enfants suivis pendant 20 ans, le pourcentage d’enfants présentant des DAM est de 3,2 % à 11/12 ans, puis augmente à 17,6 % pour les 19/20 ans, puis enfin se stabilise autour de 10 % à l’âge de 30 ans. De plus, Huddleston Slater et al. (2007) ont montré que la prévalence des déplacements discaux antérieurs est d’environ 4-5 % vers 4-5 ans, puis augmente jusqu’à atteindre 20 % pour les garçons et 35 % chez les filles à l’âge de 15 ans.
Selon le sexe
Selon certaines études cliniques, un rapport de 7 à 9 femmes bénéficiant de soins pour 1 homme. Selon Cairns (2010), cette prédominance féminine concerne également d’autres douleurs oro-faciales comme par exemple les algies oro-faciales idiopathiques (stomatodynies), céphalées ou encore les névralgies.
Enfin, des études avançant l’hypothèse de l’influence des hormones sexuelles (œstrogènes) sur la prévalence des DAM ont été menées ; les œstrogènes interagissant avec les tissus articulaires et de multiples agents responsables du mécanisme de nociception et d’inflammation. En 2001, Isselé et al. montraient que les résultats de leurs études étaient contradictoires et ne permettent pas de conclure quant à une corrélation entre influence hormonale et DAM. Puis, en 2005, Landi et al. montraient l’implication des œstrogènes dans le développement des DAM.
Étiopathogénie des DAM
Évolution des concepts étiologiques
Différentes théories étiopathogéniques des DAM ont été proposées au cours du temps.
Théorie mécanique occlusale
Durant toute cette période, le traitement de choix a donc été essentiellement occlusal. D’abord par un remplacement des molaires absentes pour rétablir un calage postérieur, puis plus tard par une équilibration occlusale (meulage des contacts occlusaux inadaptés tels les prématurités et interférences).
Théorie neuro-musculaire
Deux grands noms proposent cette théorie neuromusculaire : Travell (1952) et Schwartz (1956), cités par Gola et al. (1995). Selon Schwartz, un déséquilibre musculaire aboutirait à une hypersollicitation et une hyperfonction musculaire (nécessaire pour maintenir la position mandibulaire dans l’espace), lesquelles seraient à l’origine de la symptomatologie douloureuse dans les DAM.
Théorie psycho-physiologique
Laskin (1969) est le premier à prendre en compte les facteurs psychosociaux dans l’apparition des DAM. Un peu plus tard, en 1972, Marbach suivra le mouvement du « tout environnemental ». Selon Laskin (cité par Getaz 1992) et Le Gall et Lauret (2002), le stress engendrerait une hyperactivité musculaire à l’origine des DAM en provoquant des douleurs musculaires, des dysharmonies occlusales et des troubles articulaires.
Théorie articulaire
Cette théorie est également nommée théorie méniscale par Farrar (1977). Elle sera reprise dans les années 80 ; on parlera alors de « tout méniscal ou tout structural ». Cette théorie impose comme traitement un repositionnement du complexe condylo-discal en associant de l’orthodontie et de la chirurgie.
Théorie cranio-mandibulaire sacrée
D’après Gelb (1994), une défaillance posturale, que ce soit la posture de la tête, du cou mais aussi du reste du corps (appuis podaux, position de bassin…) dans les positions habituelles de travail, de sommeil et dans la vie en générale, serait un terrain propice à l’apparition d’un DAM. Ici, le traitement est postural, physique et occlusal également.
Théorie de tout médical
Imaginée par Green en 2000 (citée par Carpentier et Fleiter 2004), cette théorie met en avant le fait que les DAM ne sont parfois que la manifestation localisée d’une affection générale somatique et/ou psychique relevant de la médecine. Il s’agit alors d’un traitement médical général.
Actuellement, la notion de causalité a été écartée au profit de la notion « d’influences réciproques » de plusieurs facteurs, mettant ainsi en avant le principe d’étiologie multifactorielle.
Principaux modèles étiologiques
Modèle de Vanderas
Développé par Vanderas (1988), il repose sur la triade : Hôte/Agent/Environnement. Selon lui, les DAM résultent de l’interaction de l’hôte avec l’agent sous l’influence de l’environnement. L’hôte correspond au sujet à risque, l’agent à celui qui attaque l’hôte et l’environnement est le facteur qui augmente ou réduit la résistance de l’hôte et permet donc à l’agent de devenir pathogène ou non. En résumé, l’hôte présente un risque de survenue de DAM lorsque les facteurs environnementaux et les parafonctions sont présents et/ou fréquents et prolongés.
Modèle de Gola
Le modèle de Gola (1955) repose également sur une triade composée des facteurs somatiques généraux et locaux et de facteurs psychiques. Comme dans le modèle précédent (Vanderas), la dysfonction apparaîtra d’autant plus facilement que ces trois groupes de facteurs sont présents à un degré suffisant.
Les facteurs somatiques locaux sont représentés par les troubles de l’occlusion, les anomalies posturales et les traumatismes de l’appareil manducateur. Les facteurs somatiques généraux pourraient être les troubles métaboliques et endocriniens ou l’âge, par exemple. Les troubles psychiques agiraient comme « catalyseur » des DAM. Ils aggraveraient la contracture musculaire et les parafonctions.
Modèle d’Orthlieb
Orthlieb a d’abord présenté un premier modèle en 1996 sur la base de :
- Facteurs prédisposants.
- Facteurs déclenchants.
- Facteurs d’entretien.
Les facteurs prédisposants correspondent aux troubles de l’occlusion en OIM, aux parafonctions, aux hyperlaxités articulaires et à la fragilité psychique. Les facteurs déclenchants sont aussi appelés facteurs structurels ou comportementaux. Ils perturbent l’équilibre manducateur et peuvent déclencher des DAM. Nous pouvons citer les modifications occlusales, les chocs émotionnels, les changements comportementaux (abus de chewing-gum, changement de posture de sommeil) et les traumatismes articulaires ou musculaires. Les facteurs d’entretien pérennisent la dysfonction par leur nature même. Exemples : l’âge (réduit l’adaptabilité tissulaire), les modifications neuro-psychiques (tendance dépressive), les modifications structurelles (migrations dentaires secondaires, remodelage osseux).
En 2004, Orthlieb établit un nouveau modèle, quasi identique à celui de Gola mais avec des termes différents. Les trois dimensions évoquées par Orthlieb correspondent aux trois facteurs étiologiques de Gola :
- La dimension biologique (facteurs somatiques généraux de Gola) : elle agit sur le domaine musculo-articulaire par un déséquilibre de la santé générale : troubles métaboliques, endocriniens, rhumatismaux, alimentation, âge, sexe, etc.
- La dimension mécanique ou structurelle (facteurs somatiques locaux de Gola) : elle correspond à l’organisation musculo-squelettique, à l’ATM et à l’occlusion (troubles de la posture, de l’occlusion et les traumatismes).
- La dimension psycho-sociale (facteurs psychologiques de Gola) : le stress et l’anxiété influencent le comportement de l’appareil manducateur.
Facteurs étiologiques
Facteur systémique
Plusieurs maladies systémiques peuvent engendrer des troubles musculaires et/ou articulaires.
- La famille des connectivites : polyarthrite rhumatoïde, syndrome de Gougerot-Sjögren et lupus érythémateux disséminé.
- Les maladies musculaires systémiques : fibromyalgie, myopathie, polymyosite.
- Les endocrinopathies : hypothyroïdie et hyperthyroïdie mal ou non traitée.
- Les arthrites rhumatismales, vascularites (maladie de Horton).
En plus de ces maladies systémiques, un DAM peut être initié ou aggravé par un état général fragile comme dans le cas du vieillissement ou encore de pathologies métaboliques diverses.
Enfin, il existe des prédispositions génétiques dans le cas de maladies du tissu conjonctif (syndrome de Marfan ou d’Ehlers-Danlos). Nous retrouvons dans ces maladies une hyperlaxité ligamentaire ou articulaire pouvant être responsable en partie de DAM (environ 27% des patients hyperlaxes ont des problèmes de dysfonctionnement de l’ATM).
Facteur mécanique
Facteur occlusal
Selon Laplanche et al. (2001), des auteurs comme Slaviceck ou Kiveskari, forts de leurs observations et expériences cliniques, admettent que la malocclusion joue un rôle dans l’initiation et l’entretien des DAM.
Une analyse multifactorielle réalisée par Pullinger et al. (1993) a permis d’identifier certaines conditions d’occlusion rencontrées fréquemment chez les patients souffrant de DAM. Elles sont au nombre de cinq : séance antérieure, surplomb incisif horizontal important (supérieur à 7 mm), décalage entre RC et OIM, occlusion croisée unilatérale niveau molaire, édentement postérieur. Cependant, aucune étude actuelle n’a confirmé ces observations.
La potentialité de l’occlusion à provoquer des DAM est toujours sujette à controverse même si de nombreuses études et publications montrent leur faible corrélation (environ 10 à 20% selon Magnusson et coll. 2002). De plus, aucune étude n’a prouvé de relation entre DAM et interférences occlusales ou contacts non travaillants.
Facteur traumatique
Traumatismes extrinsèques
- Directs : chute, accident, coup ou même bâillement.
- Indirects : le « coup du lapin » : il s’agit d’une hyperextension puis flexion cervicale en cas de choc postérieur, provoquant une endore cervicale.
- D’origine iatrogène : ouverture buccale réalisée de façon forcée et prolongée : anesthésie générale (intubation), avulsion de dents de sagesse, chirurgie orale ou même longues séances de soins dentaires.
Traumatismes intrinsèques
Les parafonctions peuvent induire des traumatismes intrinsèques ou microtraumatismes sur les différentes structures articulaires. Elles correspondent à toute force (latérale), répétitive directement ou indirectement sur les ATM. Par exemple, une mauvaise posture de travail, un endormissement et une posture de sommeil pathogène, une mastication fréquente de chewing-gum ou un serrement des dents ainsi que le bruxisme nocturne.
Ces parafonctions ne sont pas toujours évidentes pour le patient qui généralement n’en a pas conscience. Elles sont relativement fréquentes dans la population mais non systématiquement associées aux DAM. Elles sont donc plutôt considérées comme facteurs d’aggravation ou d’entretien que facteurs déclenchants.
Cas particulier du bruxisme
Le bruxisme peut se définir comme des mouvements masticateurs et des grincements (et/ou serrements) des dents répétifs et involontaires sans but fonctionnel (para-fonctionnel), fréquemment inconscients, associés à l’usure anormale des dents et à l’inconfort des muscles de la mâchoire.
Cette hyperactivité musculaire se manifeste de deux manières différentes :
- Bruxisme « centré » : les contacts entre les dents antagonistes sont statiques, la mandibule n’effectue aucun mouvement ni déplacement.
- Bruxisme « excentré » : les contacts entre les dents antagonistes sont dynamiques. La mandibule est en déplacement, les forces musculaires provoquent un mouvement excentré.
On distingue le bruxisme primaire du bruxisme secondaire. Le premier, idiopathique, intervient en l’absence de cause médicale. Le second, iatrogène, intervient suite à des troubles psychologiques ou neurologiques, des troubles du sommeil ou encore à des causes pharmacologiques. De plus, le bruxisme peut être qualifié de « bruxisme de l’éveil » ou de « bruxisme du sommeil » selon le moment où il se déclenche.
Facteur squelettique
Les dysmorphoses maxillo-mandibulaires et condyliennes peuvent être responsables de DAM. D’après Carpentier et Fleiter (2004), les dysmorphoses faciales jouent effectivement un rôle mais relativement peu important, car un traitement orthodontique correctement réalisé à l’adolescence n’influera pas sur le risque de développer un DAM plus tard.
Facteur postural
De la même manière que le facteur occlusal, le facteur postural comme étiologie dans les DAM reste en attente de validation scientifique. Différentes études ont montré l’absence de relation entre DAM et posture céphalique antérieure ou entre posture corporelle et désordres articulaires (Munhoz et al. 2005). Cependant, certaines postures (posture du violoniste, sommeil en décubitus ventral avec appui mandibulaire ou encore position de lecture en décubitus latéral) semblent aggraver les DAM.
Facteur dysfonctionnel
Les dysfonctions oro-faciales (respiration buccale, mastication unilatérale, etc.) peuvent jouer un rôle dans l’entretien, la prédisposition ou l’aggravation des DAM.
Facteur psychosocial
Selon Robin et Carpentier (2006), l’incidence des facteurs psychologiques sur les DAM serait plus importante sur les douleurs musculaires (myalgies) que sur les douleurs articulaires. Selon Gola (2002), l’anxiété, le stress et autres troubles psychiques agiraient comme catalyseur des dysfonctions, en abaissant le seuil de résistance de l’appareil manducateur et en aggravant la contracture musculaire.
Bodère C. (2011) insiste sur les termes de stress et d’anxiété : « L’anxiété est une répercussion affective de l’état de stress au même titre que le DAM est une répercussion somatique ». La répercussion du stress chronique pathogène (à différencier du stress aigu protecteur) varie selon les différentes catégories de DAM. Dans les DAM musculaires localisés, le stress a un impact direct sur l’activité musculaire qui aboutira à un état de crispation, tension puis d’ischémie (donc douleur).
Dans les DAM articulaires, l’inter-relation stress/douleur est moins évidente. Dans les DAM à douleurs diffuses (fibromyalgie), le stress serait véritablement un facteur étiologique de la maladie.
En 2007, Filho et al. ont réalisé une étude concernant les signes et symptômes de DAM chez des patients considérés comme « stress-free » (« sans stress »). Cette population ciblée, à caractère agricole, de pêche et ne possédant aucun moyen de communication comme internet ou même le téléphone, a montré que seulement 1 patient sur 40 (2,5%) présentait des troubles temporo-mandibulaires contre environ 50% dans une population classique.
Facteur idiopathique
Dans certains cas (de 10 à 20% selon les auteurs), aucune cause de DAM n’est mise en évidence, ce dysfonctionnement est alors qualifié d’idiopathique.
Classification des DAM selon l’Académie Américaine des Douleurs Oro-faciales (AAOP)
Classification diagnostique des dysfonctionnements de l’appareil manducateur
| Musculaire | Articulaire |
|---|---|
| Réflexe d’éclissage | Anomalies du complexe condylodiscal |
| Courbatures | Incompatibilité des surfaces articulaires |
| Spasme | Inflammation |
| Douleur myofasciale (points gâchettes) | Maladie dégénérative |
| Myosite (inflammation) | |
| Contracture – myostatique (isométrique) – fibreuse |
Dysfonctionnements musculaires
| Aiguë | Chronique |
|---|---|
| Réflexe d’éclissage | Douleur myofasciale (points gâchettes) |
| Courbatures | Myosite (inflammation) |
| Spasme | Contracture (myostatique ou fibreuse) |
Dysfonctionnements articulaires
- Anomalies du complexe condylodiscal
- DDR (terme générique regroupant les déplacements discaux réductibles)
- Désunion condylodiscale (partielle, forcément avec réduction [DDR1])
- Luxation condylodiscale réductible (avec réduction [DDR2])
- DDP (terme générique regroupant les déplacements discaux permanents)
- Luxation condylodiscale permanente :
- Aiguë (blocage bouche fermée)
- Chronique (au-delà de 4 mois)
- Luxation condylodiscale permanente :
- DDR (terme générique regroupant les déplacements discaux réductibles)
- Anomalies de forme
- Adhérences et adhésions
- Subluxation (hypertranslation)
- Luxation temporomandibulaire (blocage bouche ouverte)
- Capsulite/synovite
- Rétrodiscite
- Arthrite (composante inflammatoire de la maladie dégénérative)
- Primaire
- Secondaire
Dysfonctionnements du complexe condylodiscal
| Signe clinique majeur | ||
|---|---|---|
| Claquement (DDR) | Désunion condylodiscale avec réduction | Partielle |
| Luxation condylodiscale avec réduction | Totale | |
| Absence de claquement (DDP) | Luxation condylodiscale permanente | Aiguë Chronique |
Formes cliniques selon la classification de l’AAOP
Affections articulaires
Altération des structures articulaires
Des anomalies de forme des structures articulaires (fosse temporale, condyle) et également du disque articulaire lui-même peuvent provoquer des dysfonctions.
- Aplatissement de la fosse temporale
- Excroissance osseuse
- Aplatissement de la tête condylienne
- Perforation du disque
- Épaississement du bourrelet postérieur ou des calcifications
Adhérence : elle est réversible. L’étiologie est traumatique par suppression articulaire. Cette pression statique et prolongée chasse le liquide synovial ce qui provoque une sensation de raideur des ATM.
Adhésion : irréversible, comme les adhérences, ces fibroses peuvent concerner le disque et le condyle ou le disque et la fosse temporale. Deux étiologies sont possibles : évolutions d’anciennes adhérences ou alors, hémorragie intra-articulaire suite à un traumatisme ou une intervention chirurgicale de l’ATM.Concurrent
Subluxation :
- Translation du condyle mandibulaire au-delà du tubercule articulaire.
- Absence de limitation du mouvement de translation.
- Le disque articulaire est généralement en bonne position sur la tête du condyle et le patient peut ouvrir la bouche.
- Appelée luxation temporo-mandibulaire autoréductible.
- Due à une hyperlaxité ligamentaire, anomalie anatomique ou ouverture buccale forcée.
- Est bilatérale dans la plupart des cas.
- Bruit sourd en fin d’ouverture et présente une dépression rétrocondylienne.
Luxation condylienne :
- Elle provoque un blocage de la mandibule en position d’ouverture.
- Provoque le spasme des muscles ptérygoïdiens latéraux et masséters, empêchant le retour du condyle mandibulaire.
- Étiologies sont les mêmes que pour la subluxation.
- Condyles palpables en avant de la région prétragienne. Une dépression rétrocondylienne est visible et les douleurs peuvent être légères comme intenses.
Dysfonction condylo-discale
Luxation discale réductible (DDR) :
- En OIM (bouche fermée), le disque se situe en avant et médialement par rapport au condyle. Ce dernier est donc positionné derrière le bourrelet postérieur du disque. Pendant les mouvements d’ouverture buccale, la translation du condyle vers l’avant lui permet d’arriver au contact du bourrelet postérieur puis, par la tension des fibres élastiques de la zone bilaminaire, se recoapte brutalement sur le disque. Cette recoaptation du condyle sur le disque est accompagnée d’un claquement typique.
- Lors du mouvement de fermeture, l’apparition d’un claquement correspondant à la dislocation condylodiscale.
- Cliniquement : déviation et changement brutal de direction au cours du mouvement mandibulaire parfois accompagné d’un ressaut puis d’un retour à une cinématique normale.
- Des douleurs pré-auriculaires et une palpation douloureuse de l’ATM peuvent accompagner la DDR.
- Il n’y a pas de limitation d’amplitude d’ouverture buccale.
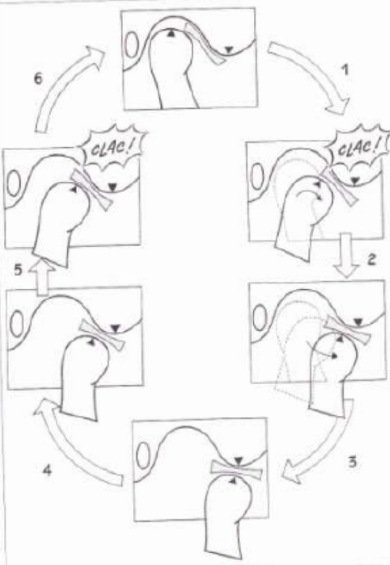
Luxation discale permanente (DDP) :
- Apparaît lorsque le disque articulaire passe définitivement en avant du condyle. En OIM, le condyle est toujours en arrière du bourrelet postérieur mais ne parvient pas à recoapter le disque lors des mouvements de translation condylienne pendant l’ouverture ou la diduction.
- Cliniquement, elle se traduit par une diminution importante de l’ouverture buccale, par la disparition des claquements articulaires de réduction et par une douleur au niveau de l’ATM.
- La douleur modérée s’intensifie avec le mouvement. Le trajet d’ouverture buccale est limité et défléchi du côté atteint, la diduction controlatérale est impossible.
- Elle peut être l’évolution d’une DDR.
- Une DDP est dite chronique à partir de 3 à 4 mois.
Forme aiguë :
- Appelée également « closed lock », « luxation discale aiguë » ou « luxation irréductible récente ». Elle est survenue il y a quelques jours ou moins.
- L’étiologie principale est l’évolution d’une luxation réductible ou alors elle peut survenir brutalement (ouverture forcée ou prolongée : intubation, longue séance de soins ; traumatismes : coup du lapin ; bâillement exagéré, etc.).
- Cliniquement, on retrouve une limitation d’ouverture buccale importante (15/20 mm), une déflexion du côté atteint lors de la propulsion et une limitation importante de la diduction du côté sain (<7 mm). Les douleurs sont modérées à intenses et peuvent diffuser jusqu’aux oreilles. La palpation des ATM et des muscles masticateurs augmente la douleur. Les claquements sont inexistants.
Forme chronique :
- C’est l’évolution d’une luxation irréductible aiguë.
- Cliniquement, la douleur s’estompe et devient légère, le mouvement d’ouverture est quasiment normal grâce à la laxité ligamentaire et capsulaire.
- À la palpation ou à l’auscultation, de légers crépitements peuvent se faire entendre.
- Du fait de la réduction importante de la symptomatologie et de l’apparition d’une fibrose de la lame bilaminaire, de nombreuses luxations irréductibles chroniques passent inaperçues et restent asymptomatiques.

Inflammation de l’ATM
Capsulite et synovite :
- La capsulite est l’inflammation de la capsule articulaire accompagnée d’une entorse des ligaments capsulaires.
- La synovite est l’inflammation du tissu synovial de l’ATM. Ces deux entités sont très difficiles à différencier cliniquement, voire impossibles.
- La seule différence est que la traction de l’ATM pathologique sera douloureuse dans le cas de capsulite.
- Cliniquement, on retrouve une limitation de l’ouverture buccale, une douleur pré-auriculaire localisée (palpation des pôles latéraux des condyles) accentuée pendant la fonction.
- La mise en route matinale est souvent douloureuse puis disparaît progressivement. L’ATM en cause peut se tuméfier et provoquer un léger inconfort.
- Une désocclusion molaire du côté lésé est possible.
Rétrodiscite :
- C’est l’inflammation des tissus rétrodiscaux formant la zone bilaminaire, riche en nerfs et vaisseaux.
- L’étiologie est une surpression articulaire ou rétroposition condylienne traumatique ou fonctionnelle.
- Un traumatisme direct sur la mandibule provoque l’enfoncement du condyle mandibulaire au niveau de la zone bilaminaire.
- Cette position postérieure du condyle va venir exercer une pression sur ces tissus rétrodiscaux.
- Cliniquement, les mouvements sont limités, les douleurs sont continues en OIM et pendant la mastication.
- Elles sont exacerbées au cours de diduction homolatérale et lors de pression mentonnière.
Arthrite :
- C’est l’inflammation des surfaces articulaires du condyle et de la fosse temporale.
- Elle provoque alors des phénomènes de destruction puis de remodelage ostéoarticulaire des surfaces concernées.
- Cette destruction produit des résidus cartilagineux qui favoriseront l’apparition d’une synovite réactionnelle.
- Des causes génétiques et infectieuses peuvent amener à l’apparition d’arthrite.
- Cliniquement, l’amplitude de l’ouverture buccale est limitée avec déviation vers le côté lésé, présence de bruits articulaires sous forme de « crépitations ».
- La palpation des ATM (pôle latéral du condyle) provoque une douleur.
- Radiologiquement, la confirmation diagnostique est possible par la visualisation du remodelage osseux : aplatissement et/ou érosion des surfaces osseuses (visible tardivement, plusieurs mois après les premiers signes cliniques).
Maladies dégénératives (Arthrose)
- C’est un processus de destruction des surfaces articulaires du condyle et/ou de l’éminence temporale caractérisé par des crépitations.
- L’étiologie principale est une surcharge exagérée au niveau des surfaces articulaires, celles-ci sont détruites progressivement pour aboutir à une articulation directe entre condyle et fosse temporale.
- L’âge, l’obésité, l’hérédité, les traumatismes et des anomalies architecturales congénitales ou acquises sont des facteurs prédisposants de la maladie.
Affections musculaires
Affections musculaires aiguës
Tension musculaire ou réflexe d’éclissage
La tension musculaire ou réflexe d’éclissage correspond à un réflexe de protection en réponse à l’agression d’une région. Le système nerveux central (SNC) va augmenter l’activité d’un muscle antagoniste lorsque le muscle agoniste se contracte, empêchant ainsi ce dernier de subir de plus amples lésions. Par exemple, lors de l’ouverture buccale, il y aura contraction des muscles élévateurs (masséters) permettant d’assurer la protection des structures lésées et douloureuses.
Suite à une anesthésie, une avulsion dentaire, une coiffe ou une obturation en surocclusion, il est possible d’observer cette tension musculaire. Ce réflexe constitue une réponse physiologique du système neuro-musculaire. Ce type de douleur apparaît rapidement après le facteur déclenchant (1 à 2 jours). Cliniquement, les mouvements mandibulaires sont limités, la douleur est accentuée par la fonction, les muscles sont tendus. Au repos, la douleur est légère et accentuée par la palpation.
Myospasme
Le myospasme correspond à une contraction musculaire violente, soudaine et involontaire induite par le SNC. Le spasme est également appelé « crispation » ou « crampe musculaire ». Cette affection aiguë entraîne un raccourcissement du muscle accompagné d’une douleur.
Cliniquement, la rigidité musculaire provoque des douleurs au repos et une limitation des mouvements mandibulaires. À la palpation, le muscle est douloureux et paraît dur, ferme et non dépressible. Une malocclusion peut être observée suite à la déviation de la posture mandibulaire.
Courbature
Il s’agit généralement de la réponse du muscle suite à un réflexe d’éclissage prolongé. C’est un trouble musculaire non inflammatoire où le SNC ne joue plus aucun rôle. Le tissu musculaire lésé réagit et modifie son environnement local afin de se défendre. Le stress, des traumatismes comme l’utilisation abusive de certains muscles ou l’injection d’anesthésique peuvent générer des courbatures réactionnelles. Au repos, la douleur est légère et accentuée par la palpation, la fonction et la fatigue. L’amplitude des mouvements mandibulaires est amoindrie.
Affections musculaires chroniques
Contracture
La contracture correspond à un raccourcissement du muscle faisant suite à un trouble musculaire prolongé ; ce trouble ayant entraîné la diminution de l’amplitude du mouvement afin de se protéger. C’est la symptomatologie la plus fréquente des pathologies musculaires de la sphère oro-faciale. Une fibrose du muscle, des insertions tendineuses ou ligamentaires se produit, expliquant la résistance chronique de ce muscle à l’étirement passé.
Myosite
Il s’agit en fait d’un phénomène inflammatoire résultant de la présence dans le tissu musculaire de substances algogènes. Les étiologies sont multiples : infection virale ou bactérienne (myosite infectieuse), traumatisme, courbature prolongée ou douleur myofasciale non ou mal traitée (cause la plus fréquente).
Douleur myofasciale
Elle correspond à une douleur musculaire régionale sourde caractérisée par la présence de points de tension musculaire hypersensibles appelés « zones gâchettes ». À la palpation, la stimulation de ces zones gâchettes déclenche des douleurs référées dans des zones caractéristiques. L’étiologie est mal connue, mais plusieurs causes ont été décrites : courbatures prolongées non traitées, douleur profonde continue, troubles du sommeil (surtout si perturbation des phases 3 et 4 du sommeil), stress, facteurs systémiques (fatigue, infections virales, condition physique faible…), facteurs locaux (bruxisme, mauvaise position de sommeil…), ou encore douleur myofasciale idiopathique.
Diagnostic des DAM
Signes cliniques des DAM
Sont réunis dans la triade appelée BAD : Bruits, Algies et Dyskinésies.
Bruits articulaires
- Claquement : bruit violent, net et sonore comparable à un fouet qui claque (« CLAC »).
- Craquement : bruit bref, moins violent et sonore que le précédent, comparable à une branche qui craque (« CRAC »).
- Crénitement : bruit ou suite de bruits faibles, répétés assimilables à un bruit de râpe ou encore de pas sur des graviers.
Algies
Principal motif de consultation. Elles peuvent être uni- ou bilatérales, localisées ou diffuses, aiguës ou chroniques, musculaires, articulaires, musculo-articulaires ou atypiques.
Dyskinésies mandibulaires
Anomalies de la cinétique mandibulaire affectant l’amplitude des mouvements mandibulaires (limitation, exagération). Le trajet peut être perturbé (déviation ou déflexion) en ouverture, fermeture ou en latéralités.
Examen clinique d’un patient atteint de DAM
Interrogatoire et anamnèse
Évaluation générale
Elle englobe :
- L’apparence physique globale
- Le visage
- La posture et la démarche
Motif de consultation
- Douleur (localisation, nature, évolution, intensité, facteurs aggravants et de soulagement)
- Bruits articulaires
- Limitation d’ouverture buccale
État de santé général
Pour prendre les précautions nécessaires et déceler une éventuelle origine systémique du dysfonctionnement.
Antécédents
- Les antécédents personnels, familiaux et professionnels
- Les antécédents médicaux
- Les antécédents chirurgicaux
Évolution
Le caractère évolutif de la pathologie et des symptômes, depuis la première apparition des signes cliniques.
Mode de vie du patient
Permet d’obtenir des informations sur sa personnalité ou de déceler des parafonctions qui peuvent interagir sur sa pathologie.
Évaluation psychologique
Plusieurs éléments peuvent alerter le praticien d’une éventuelle implication psychologique :
- Perception douloureuse
- Fréquence des praticiens déjà consultés
- Médicaments
- Anxiété et dépression
Examen clinique proprement dit
Examen dentaire
- Repérer d’éventuelles édentations non compensées
- Malpositions telles que des rotations, versions…
- Reconstitutions prothétiques inadaptées ou iatrogènes
- Fractures et fêlures
- Pertes de substances d’origine mécanique : par abrasion (due à l’âge), par meulage thérapeutique, ou à une parafonction (bruxisme)
Examen occlusal
En statique :
- Anomalies des courbes de Spee et de Wilson peuvent générer des interférences occlusales
- La dimension verticale (DV)
- Surcharges occlusales
- Anomalies de l’occlusion dans les trois sens de l’espace (béance, articulé inverse…)
En dynamique :Mise en évidence de toute interférence en :
- Propulsion
- Latéralité droite
- Latéralité gauche
Examen musculaire
À l’inspection, on peut détecter des éventuelles hypertrophies ou asymétries musculaires. La palpation permet d’évaluer un volume musculaire, sa consistance et de localiser les zones douloureuses. La palpation peut être endo- ou exobuccale.
- Muscle temporal :
Palpation essentiellement exobuccale. La palpation interne permet l’investigation des insertions du temporal sur la mandibule. L’index glisse le long de la branche montante jusqu’au processus coronoïde où se situe l’insertion tendineuse. - Muscle masséter :
La palpation exobuccale s’intéresse aux faisceaux superficiels. Les faisceaux profonds ne sont palpables que par voie endobuccale. L’index du praticien est placé entre les molaires et la joue ; il peut ainsi palper le bord antérieur du masséter lorsque le patient serre les dents. - Ptérygoïdien médial :
Une fois contracté, il est exploré au niveau de la face interne de la branche montante de la mandibule. - Ptérygoïdien latéral :
Extrêmement difficile voire impossible à palper. Seul le bord inférieur du chef inférieur peut être atteint par l’extrémité de l’index s’insinuant derrière et en haut de la tubérosité maxillaire, bouche ouverte. - Digastriques et sternocléidomastoïdiens :
Palpation exobuccale.
Examen articulaire
Se fait avec la palpation et l’auscultation des deux articulations temporo-mandibulaires (ATM).
Palpation articulaire :
Se fait bilatéralement (palpation comparative) et peut se réaliser au niveau de deux zones distinctes :
- Au niveau de la zone préauriculaire afin de palper les pôles extrêmes des ATM
- Au niveau de la zone intra-auriculaire afin de palper la paroi postérieure de la capsule articulaire et le bord postérieur du condyle
Auscultation des ATM :
Le bruit perçu peut être simplement entendu par une écoute attentive associée à une palpation. Dans certains cas, un stéthoscope est utilisé. Il est important de noter le moment d’apparition de ces bruits pendant le mouvement d’ouverture-fermeture (au début, au milieu ou à la fin).
Examen de la cinématique mandibulaire
L’examen de la cinématique mandibulaire donne généralement une bonne indication sur l’état de santé des ATM et des muscles. Cet examen est important car ces dyskinésies sont les seuls éléments de contrôle mesurables.
Amplitude des mouvements :
- Ouverture : minimum de 42 mm pour les hommes et 38 mm pour les femmes
- Propulsion maximale : autour de 8 mm (si < 5,4 mm, oriente vers un DAM articulaire ; si anormalement importante, oriente vers un DAM musculaire)
- Diduction droite et gauche : l’amplitude de diduction correspond, normalement, au quart de l’amplitude à l’ouverture
Ces différentes amplitudes sont notées dans le diagramme de l’arrar.
Posture et examen oculaire
Il est important dans le diagnostic de prêter attention au système postural et à l’oculogyrie.
Dysfonctionnement de l’appareil manducateur – Occlusodontie
La santé bucco-dentaire est essentielle pour le bien-être général, nécessitant une formation rigoureuse et continue des dentistes. Les étudiants en médecine dentaire doivent maîtriser l’anatomie dentaire et les techniques de diagnostic pour exceller. Les praticiens doivent adopter les nouvelles technologies, comme la radiographie numérique, pour améliorer la précision des soins. La prévention, via l’éducation à l’hygiène buccale, reste la pierre angulaire de la pratique dentaire moderne. Les étudiants doivent se familiariser avec la gestion des urgences dentaires, comme les abcès ou les fractures dentaires. La collaboration interdisciplinaire avec d’autres professionnels de santé optimise la prise en charge des patients complexes. La santé bucco-dentaire est essentielle pour le bien-être général, nécessitant une formation rigoureuse et continue des dentistes.
Dysfonctionnement de l’appareil manducateur – Occlusodontie

Dr J Dupont, chirurgien-dentiste spécialisé en implantologie, titulaire d’un DU de l’Université de Paris, offre des soins implantaires personnalisés avec expertise et technologies modernes.

Pingback: Généralités-Terminologie – Occlusodontie - CoursDentaires.com